Причины появления ишемической болезни сердца
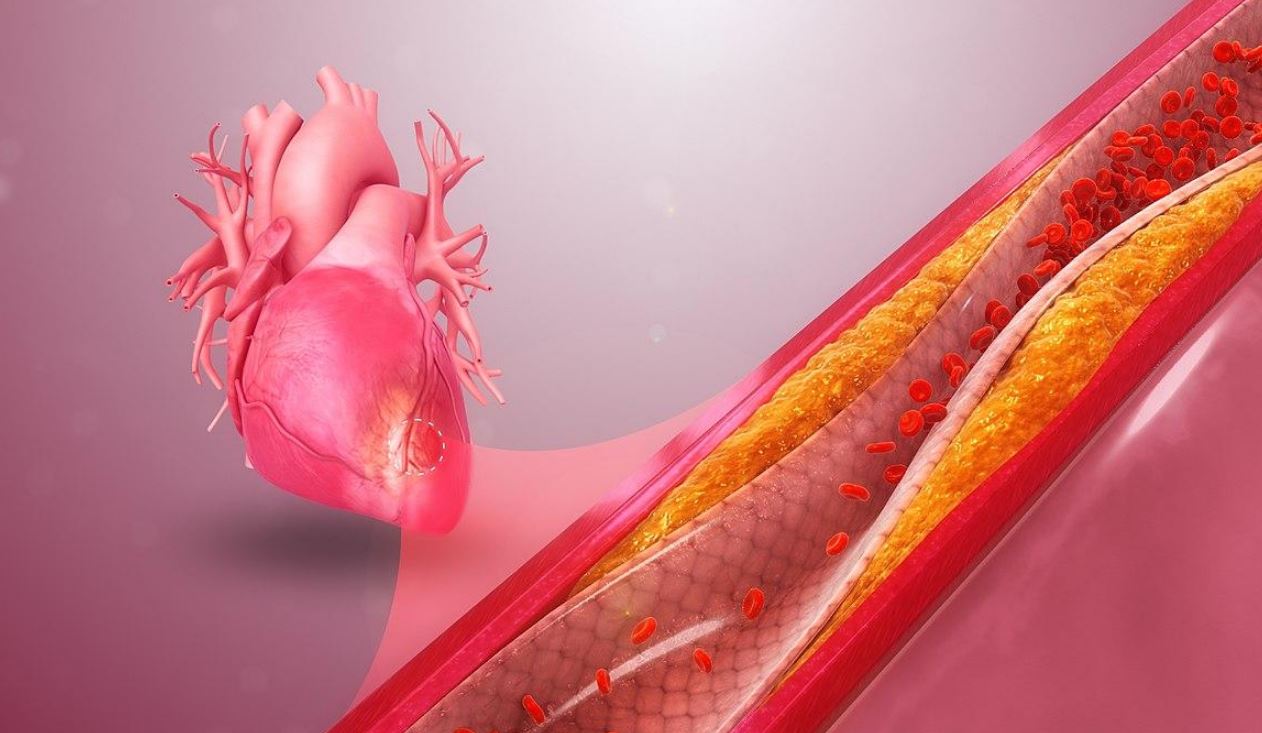
ИБС – патология острой или хронической формы, вызванное нарушением кровотока в сердечную мышечную ткань. Кровоснабжение прекращается или блокируется локально. Атеросклеротические бляшки закупоривают сосуды, уменьшая проходимость. В результате затрудняется, полностью прекращается кровоток, что становится причиной развития ишемии.
Сегодня это одно из самых распространенных заболеваний у лиц старше 50 лет. Согласно статистическим данным болезнь чаще развивается у мужчин, реже – у женщин. Однако разработано множество способ лечения, улучшающих качество жизни пациентов.
Например, лекарство при ишемической болезни сердца разжижают сгустки, расширяя просвет сосудов. Кровоснабжение восстанавливается, симптоматика снимается.
Определение
Коронарная патология (второе название ишемической болезни сердца) возникает из-за блокировки притока свежей плазмы по коронарным артериям. Проявляется болевыми ощущениями в грудном отделе с левой стороны под влиянием физических нагрузок и эмоционального всплеска. Повышенная стабильная активность повышает риск развития омертвления миокарда (известен как инфаркт).
Несвоевременное обращение за медицинской помощью становится причиной инвалидности. В худшем случае – скоропостижной смерти. Патология быстро развивается с возникновением осложнений:
-
дистрофия;
-
некроз;
-
склероз.
Чтобы избежать фатальных последствий, необходимо систематически проходить обследование у кардиолога.
Причины
Нарушение кровотока сердечной мышцы возникает по причинам, которые делятся на две группы:
-
изменяемые;
-
неизменяемые.
Модифицируемые факторы риска корректируются, снижая риск развития болезни:
-
Курение. Пагубная привычка увеличивает вероятность появления ИБС до 50%. Чем больше сигарет выкуривается в солидном возрасте, тем выше процент. Вещества, находящиеся в дыме, повышают артериальное давление параллельно усиливая свойства свертываемости крови. Это приводит к развитию артериального спазма.
-
Гиперхолестеринемия. Повышенный уровень холестерина опасен как для мужского пола, так и для женского. Если показатель превышает 6,7 ммоль/л, риск возрастает в пятикратном размере. Наибольшую опасность представляет холестерин с низкой плотностью.
-
Гипертония. Систематическое, стабильное повышение АД (артериальное давление) нарушает структуру тканей сердца троекратно увеличивает риск ИБС. Особенно при диагностике патологического состояния.
-
Сахарный диабет. Сокращает возрастной порог на 10 лет.
-
Малоподвижный образ жизни. Приводит к «застою» кровяного потока, снижает скорость движения.
-
Ожирение. Является последствием предыдущей причины в совокупности с неправильным питанием. Параллельно вызывает образование холестериновых бляшек.
-
Стресс. Чрезмерная эмоциональность нарушает сердечный ритм, резко меняя скорость движения кровяного потока.
К немодифицируемым провокаторам относятся:
-
пол;
-
возраст;
-
наследственность;
-
менопауза (у женщин).
Сочетание нескольких признаков многократно увеличивает вероятность развития ишемии.
Виды
Рабочую классификация составляет:
-
коронарная смерть (мгновенная или наступившая в первые шесть часов после сердечного приступа);
-
стенокардия;
-
инфаркт миокарда;
-
кардиосклероз постинфарктный;
-
нарушение сердечного ритма;
-
сердечная недостаточность.
По форме ишемическая сердечная болезнь делится на:
-
Острую. Блокируется артериальный кровоток. Из-за быстрой закупорки сосудов патология миокарда развивается стремительно. Наиболее часто диагностируются инфаркт и инсульт.
-
Хроническую. Характеризуется постепенным сдавливанием сосудов. Для обеспечения внутренних органов кислородом происходит «подключение» вспомогательных сосудов. Однако такая интенсивность сказывается на их состоянии, приводя к снижению работоспособности жизненно важных систем. Сопровождается неприятными симптомами – ухудшение памяти, торможение мыслительных процессов.
При обнаружении изменений необходимо посетить кардиолога для прохождения детального обследования. Выявление болезни на ранней стадии развития повышает шанс предотвращения осложнений.
Факторы риска
Наряду с главными провокаторами развития сердечно-сосудистых болезней отмечается:
-
Образ жизни. Недостаток движения, употребление продуктов питания с повышенным содержанием холестерина, вредные привычки несут «накопительный» характер. Закупорка сосудов происходит постепенно, накладывая определенные запреты на деятельность. Например, избыточный вес препятствует свободному передвижению. Острая боль в груди мешает концентрации и вызывает физический дискомфорт.
-
Плохая экология. Загазованный воздух города по уровню опасности приравнен к интенсивному курению.
Генетические отклонения способствуют, но не гарантируют развитие ишемии при системном обращении к кардиологу. Соблюдение рекомендаций врача оттягивает возрастной порог.
Диагностика
Отклонения показателей сердечной деятельности определяются рядом мероприятий:
-
Лабораторные исследования. Основным параметром считается проверка липидного спектра. Общий анализ крови и мочи берется для исключения сопутствующих патологий – сахарного диабета, нарушения работы щитовидной железы, тромбоцитоза.
-
Инструментальная диагностика. Пациент направляется на ЭКГ, УЗИ. Наибольшую важность имеет замер показателей во время приступа. Однако из-за кратковременности болевых ощущений зафиксировать значение не удается. Чтобы спровоцировать приступ, используется нагрузочный ЭКГ-тест.
Важно! При диагностике клинической смерти время на постановку диагноза сокращается до 10 секунд. Пульс проверяется по сонной артерии, проводятся реанимационные мероприятия.
Лечение
Направление терапевтического курса определяется полученными диагностическими результатами. Среди основных направлений выделено:
-
Немедикаментозное лечение. Подразумевается изменение текущего образа жизни с исключением провоцирующих факторов. Для формирования точного плана действий пациенту необходимо максимально точно и честно отвечать на поставленные врачом вопросы.
-
Терапия лекарственными препаратами. Подразумевается ведение антиагрешантов, β-адреоблокаторов, гипохолестеринемических медикаментов. Если на протяжении курса приема не наблюдается положительный результат или фиксируется ухудшение физического состояния больного, проводится повторное обследование с изменением формата, дозировки и продолжительности приема лекарственных средств.
-
Аортокоронарное шунтирование. Оперативное вмешательство применяется для восстановления кровотока на поврежденном участке ишемии. Накладывается аутовенозный анастомоз между деформированной сердечной артерией и аортой. Формируется «обходной» сосуд, транспортирующий кровь к миокарду.
-
Коронарная ангиопластика. Эндоваскулярные методики.
Во время лечения пациент находится под строгим контролем лечащего врача. Промежуточный сбор анализов помогает отследить динамику терапии и своевременно скорректировать курс лечения.